Aniula
Administrator
Dołączył: 12 Paź 2009
Posty: 49
Przeczytał: 0 tematów
Ostrzeżeń: 0/5
|
 Wysłany: Wto 14:12, 13 Paź 2009 Temat postu: Objawy PCO(S) Wysłany: Wto 14:12, 13 Paź 2009 Temat postu: Objawy PCO(S) |
|
|
Zespół policystycznych jajników (PCOS = policystic ovary syndrome) dotyczy ok. 5-10% kobiet w wieku rozrodczym i jest najczęstszą (50%-70%) przyczyną zaburzeń jajeczkowania i niepłodności. Obraz kliniczny może być bardzo zróżnicowany, poszczególne objawy mogą występować z różnym nasileniem bądź nie występować wcale. Objawy pojawiają się najczęściej już w wieku dojrzewania i z czasem pogłębiają.
Główne objawy kliniczne PCOS to:
• brak jajeczkowania i związane z tym zaburzenia miesiączkowania (zwykle rzadkie, skąpe miesiączki lub brak miesiączki, choć cykle mogą być też regularne mimo braku owulacji) oraz niepłodność. U kobiet z PCOS mogą też występować cykle owulacyjne – średnio 10-40% – przy czym z czasem trwania zaburzeń częstość cykli bezowulacyjnych rośnie. Owulacja może pojawiać się nawet bardzo późno – po 20 dniu cyklu i później
• hiperandrogenizm (czyli nadmiar „męskich” hormonów – androgenów) pochodzenia jajnikowego i związane z nim objawy: hirsutyzm (nadmierne owłosienie typu męskiego u kobiet), trądzik, łojotok, łysienie. Uwaga! Hirsutyzm dotyczy owłosienia ostatecznego, czyli sztywnych, długich, mocno pigmentowanych włosków – a nie np. meszku. Ponadto pojedyncze włosy ostateczne wokół brodawki sutkowej i na linii łączącej pępek ze wzgórkiem łonowym (kresa biała) nie są patologią – w przeciwieństwie do włosów na plecach, ramionach czy mostku. Ponadto hirsutyzm nie musi wcale świadczyć o podwyższonym poziomie androgenów. Wrażliwość mieszków włosowych na androgeny jest bardzo zróżnicowana i przy dużej wrażliwości nieprawidłowe owłosienie może pojawić się również przy prawidłowym poziomie hormonów
 
• otyłość (dotyczy 50-70% kobiet z PCOS)
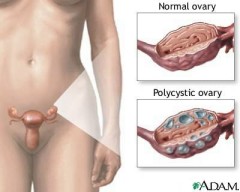
• obraz USG jajników zazwyczaj jest charakterystyczny: jajniki są powiększone, wielotorbielowate (stąd nazwa zespołu), czyli na obwodzie jajnika widać 8 lub więcej niewielkich (2-8mm) pęcherzyków, przy czym brak pęcherzyka dominującego. Ponadto pogrubiona jest osłonka jajnika. Sam obraz jajnika w USG nie może być podstawą diagnozy PCOS – policystyczne jajniki widać w obrazie USG u 20-30% kobiet, a tylko ok. 5-10% ma PCOS. Natomiast 80-100% kobiet z PCOS ma nieprawidłowy obraz USG jajników.

Przyczyna PCOS jest nieznana. Wskazuje się na obciążenie genetyczne – często rodzinnie spotyka się hirsutyzm czy bezpłodność wśród kobiet, zaś przedwczesne (przed 30 rokiem życia) łysienie wśród mężczyzn, a u obu płci - otyłość.
Coraz częściej zwraca się uwagę na rolę insuliny i insulinooporności w patogenezie PCOS. Główną rolą insuliny jest regulacja (obniżanie) poziomu glukozy we krwi. W dużym uproszczeniu, insulina umożliwia przenikanie glukozy do komórek tłuszczowych i mięśniowych a także hamuje wytwarzanie glukozy w wątrobie. Wykazuje też szereg działań niezwiązanych z gospodarką węglowodanową – np. podnosi poziom lipidów we krwi. Działa też na jajnik, stymulując syntezę androgenów. Insulinooporność jest stanem, gdy dla działania insuliny (przede wszystkim w zakresie kontroli poziomu glukozy) potrzebne są znacznie większe stężenia tego hormonu we krwi niż u osób zdrowych. Insulinooporność dotyczy przede wszystkim tkanki tłuszczowej, mięśniowej i wątroby, nie dotyczy zazwyczaj jajników. Podwyższony w tym stanie poziom insuliny powoduje wzmożoną syntezę androgenów przez jajniki, co zaburza owulację – dojrzewające jajeczko może być gorszej jakości i niezdolne do zapłodnienia, może też wcale nie dochodzić do jajeczkowania. Z drugiej strony – insulina zmniejsza wytwarzanie w organizmie białka wiążącego hormony płciowe (SHBG), przez co podwyższa się poziom wolnego, aktywnego biologicznie testosteronu. Podwyższony poziom insuliny może prowadzić do szeregu poważnych zaburzeń metabolicznych: wzrasta poziom trójglicerydów (tłuszczów) we krwi, rośnie też poziom cholesterolu LDL („złego cholesterolu”) i maleje HDL („dobrego cholesterolu”). Zwiększa to ryzyko powstawania zmian miażdżycowych i w konsekwencji – ryzyko chorób krążenia, w tym zawału serca. Większe jest też ryzyko udaru mózgu. Ponadto przy podwyższonym poziomie insuliny pojawia się skłonność do otyłości, a z drugiej strony otyłość zwiększa insulinooporność.
W PCOS spotyka się też zaburzenia w wydzielaniu hormonów podwzgórza i przysadki. Wydzielanie hormonów płciowych: estrogenów i progestagenów regulowane jest przez hormony przysadkowe; LH i FSH. Z kolei wydzielanie LH i FSH kontrolowane jest z jednej strony – w mechanizmie ujemnego sprzężenia zwrotnego przez estrogeny, androgeny i progestageny, z drugiej strony - przez hormon podwzgórza gonadoliberynę (GnRH). GnRH jest hormonem wydzielanym w sposób pulsacyjny. U osób z PCOS zaobserwowano, że amplituda wydzielania GnRH jest inna niż u osób zdrowych. Kolejne „piki” następują szybciej po sobie i poziom GnRH w pojedynczym „piku” jest wyższy (wzrasta częstość i amplituda pulsacji) – prowadzi to do zwiększenia wydzielania LH przez przysadkę – stąd nadmierny poziom LH u kobiet z PCOS. Podobną amplitudę wydzielania GnRH obserwuje się u dziewcząt w wieku dojrzewania, jak również nieprawidłową odpowiedź na insulinę i podwyższony poziom androgenów. Pojawiają się sugestie, że w PCOS zawodzi jakiś mechanizm powodujący zmianę w wydzielaniu hormonów charakterystyczną dla kobiet dorosłych.
Utrzymujące się wiele lat zaburzenia hormonalne towarzyszące PCOS mogą prowadzić do rozwoju wielu chorób. Z tego względu PCOS powinno być leczone nie tylko ze wskazań kosmetycznych czy w razie chęci posiadania dziecka.
Nieprawidłowy profil lipidowy (podwyższony poziom cholesterolu LDL i trójglicerydów i obniżony poziom HDL) jest czynnikiem ryzyka rozwoju miażdżycy, nadciśnienia, w konsekwencji wystąpienia zawału serca czy udaru. Insulinooporność jest z kolei często etapem poprzedzającym wystąpienie cukrzycy typu II.
Całokształt zaburzeń: podwyższone ciśnienie, nieprawidłowy poziom cholesterolu, otyłość, insulinoporność lub cukrzyca, u kobiet PCOS – zyskały określenie zespołu metabolicznego (zespołu X). PCOS u kobiet jest więc jedną ze składowych tego zespołu. W zapobieganiu tego typu powikłaniom ważną rolę odgrywa zmniejszenie masy ciała, dieta, ewentualnie stosowanie leków uwrażliwiających komórki na działanie insuliny, a gdy wystąpi któreś z zaburzeń – odpowiednia farmakoterapia.
Z powodu zaburzeń hormonalnych występujących w PCOS, zwiększa się ryzyko rozwoju niektórych nowotworów: endometrium, sutka i jajników. Nowotwór endometrium może pojawić się na skutek długotrwałego w PCOS działania estrogenów na błonę śluzową macicy, co powoduje jej rozrost. Przy braku owulacji nie powstaje ciałko żółte produkujące progesteron i narosła błona śluzowa nie zostaje złuszczona. Podobnie w przypadku nowotworów sutka – czynnikiem ryzyka jest długotrwałe działanie estrogenów i brak naprzemiennego działania progesteronu. Aby zmniejszyć ryzyko dwóch powyższych nowotworów, postuluje się podawanie co jakiś czas progesteronu lub jego pochodnych („wywoływanie miesiączki”) albo doustnych środków antykoncepcyjnych. Doustne środki antykoncepcyjne zmniejszają też ryzyko rozwoju raka jajnika (podobnie jak ciąża).
Post został pochwalony 0 razy
|
|







